 ホームページへ戻る
一覧に戻る
前ページ
次ページ
ホームページへ戻る
一覧に戻る
前ページ
次ページ
21世紀の医療保険制度(厚生省案)
−医療保険及び医療提供体制の抜本的改革の方向−
○ 我が国は、国民すべてが医療保険制度に加入し、誰もが安心して医療を受けることができる、世界でも有数の医療制度を確立してきた。
しかし、急速な人口の高齢化、医療の高度化等により医療費は増大を続ける一方、経済基調の変化に伴い、医療費の伸びと経済成長との間の不均衡が拡大し、このままでは国民皆保険制度そのものが崩壊の途を辿ることにもなりかねない。
○ 21世紀の本格的な少子高齢社会においても、すべての国民が安心して良質な医療サービスを受けることができるような医療制度を、我々の子どもや孫たちに引き継いでいくために、国民皆保険制度を堅持し、新しい時代を見据えながら、医療保険及び医療提供体制について抜本的な改革を実現させる。
○ 先の国会では、引き続き制度の抜本的改革を行うことを前提として、健康保険法等の一部改正法案を提出し、その成立を見たところであるが、法案審議の過程においても、早急に抜本的改革に着手すべきであるとの強い要請がなされた。
とりわけ、国民の負担増との関連で、医療費の適正化、医療費の伸びと経済成長との不均衡の是正、適正かつ効率的な医療提供体制の確立が主要な課題として指摘された。
○ 厚生省としては、抜本的改革に向けて本年4月に与党3党がまとめた「医療制度改革の基本方針」及び6月に閣議決定された「財政構造改革の推進について」の基本的考え方に基づいて、医療保険及び医療提供体制の抜本的改革案(厚生省案)を取りまとめたところである。
この案を「与党医療保険制度改革協議会」に提示するとともに、広く国民の議論に供するものである。
○ これらの結果を踏まえ、今後厚生省としては、次期通常国会に向けて、抜本改革法案の取りまとめに努めることとする。
第1 質の高い医療の効率的な提供
I.診療報酬体系
1.基本的な考え方
- ○ 現行の出来高払いを基本とする診療報酬支払い制度は、昭和33年にいわゆる新医療費体系として導入されて以来、既に40年近くが経過している。
- ○ この間、医療機関の経営状況や保険財政の状況等も踏まえつつ、診療報酬改定の度にそれぞれの時代における課題について適宜対応を図るとともに、医療技術の進歩に対応した新技術等を導入してきたところである。
- ○ しかしながら、現行の診療報酬点数表については、累次の診療報酬改定の結果として、技術、「もの」及び施設経営のための費用等が混然として評価される等全体として必ずしも均衡のとれた体系になっていないこと、過剰診療や長期入院等の漫然診療になりやすいといった出来高払いの弊害があること、年々複雑化していること等の問題点も指摘されている。
- ○ このような問題点を克服し、今後の医学医術の進歩、高齢化の進展、医療保険財政の安定化といった課題に対応しつつ、21世紀をも見通した診療報酬体系を再構築する。
2.技術、「もの」及び施設管理費用を明確に区分した評価体系
- ○ 現行の診療報酬体系では、技術の評価が不明瞭、不十分ではないか、医薬品や医療材料等のいわゆる「もの」の価格が高すぎるのではないか、医療機関における施設整備費等の投資的費用や維持管理経費(以下「施設管理費用」という。)に対する評価が不明確ではないかといった課題が指摘されている。
- ○ 今後の診療報酬体系においては、技術、「もの」及び施設管理費用とその支払いにおける対応を明確にした体系に改める。
- (1) 技術の適正な評価
- ○ 医師、歯科医師等の技術については、診療科の特性と技術の難易度を踏まえた評価体系とする。また、看護技術については、人員配置に患者の看護必要度を加味した評価体系とする。
- ○ 一定の基準に基づき、診療料等について、一定の範囲内で医師及び歯科医師がその技術や経験に応じて患者から徴収できるような途を開く。
- (2) 「もの」の価格の適正化及び透明化
- ○ 医薬品については、薬価基準制度を廃止し、新たな方式を導入する。
- ○ ペースメーカー等の医療材料及び検体検査の価格設定については、市場取引の実勢を反映させることを基本として、内外価格差の是正等も考慮しつつ価格の適正化を図るとともに、その透明化を図る。
- (3) 施設管理費用の適正な評価
- ○ 地域格差を考慮しつつ、施設管理費用に対応する診療報酬上の評価を明確にする。
- ○ 医療機関における病室等の療養環境水準は様々であることから、医療機関がその療養環境に応じて患者から施設利用料を徴収できる仕組みとする。
3.医療機関の機能に応じた評価体系
- ○ 我が国の医療においては、患者が自由に医療機関を選択できる、いわゆるフリーアクセスが確保されているが、一方で患者の大病院への集中やはしご受診といった弊害も指摘されている。
- ○ このため、医療提供体制の見直しに併せて、診療報酬の面でも、入院と外来を区分する等、医療機関の機能にふさわしい診療報酬体系を構築する。
- (1) 大病院
- ○ 大病院については、入院機能を重視した評価体系とし、その外来については、基本的に専門的分野に限定した評価とする。
- (2) 中小病院及び診療所
- ○ 中小病院及び診療所については、その外来が地域のプライマリ・ケア(初期診療における総合的な診断と治療)を担っている実態を考慮して、外来のプライマリ・ケア機能を重視した評価体系とし、入院については病院の特性や診療科の専門性に応じた評価とする。
4.疾患の特性に着目した評価体系
- ○ 急性疾患の場合には、患者の様々な病状に応じた医療サービスを評価する必要があることから、行われた医療サービスに応じて診療報酬を支払う出来高払いを原則とする。
- 慢性疾患の場合には、患者の病態が比較的安定していることから、定額払いを原則とする。
- ○ また、現在の一般病床では、集中的な医療を行うことにより早期に退院できる急性疾患患者と、病状が比較的安定し、長期にわたり看護介護を必要とする慢性疾患患者とが混然と取り扱われている。このため、医療提供体制及び診療報酬両面において、急性疾患を担う病床(急性期病床)と慢性疾患を担う病床(慢性期病床)とを明確に区分する。
- ○ こうした原則に立って、具体的な診療報酬支払い方式においては、出来高払いと定額払いの最善の組み合わせを構築する。
- (1) 急性疾患
- ○ 入院医療については、漫然診療を防ぎ、在院日数の短縮化を図る観点から、入院当初は出来高払い、一定期間経過後は1日定額払いとすることを原則とする。なお、医療内容が定型的な疾患の場合には、入院当初から疾患ごとに定める一定期間までを、1件当たり定額払いとする。
- ○ 外来医療については、出来高払いを原則とする。
- (2) 慢性疾患
- ○ 入院医療については、1日定額払いを原則とする。
- ○ 外来医療については、高血圧、糖尿病、高脂血症等の定型的な慢性疾患は定額払いとする。
- ○ 入院、外来とも、治療期間中に急性疾患を併発した場合等には、患者の病態に応じて出来高払い方式を組み合わせる。
5.歯科診療報酬体系
- ○ 歯科診療については、診療範囲が補綴等歯科固有の部分が多いことや、診療所における外来診療が主体であるという実態に対応した評価体系とする。
- (1) 歯科固有の技術評価
- ○ 義歯装着者及び小児う蝕多発傾向者等の患者に対する長期的維持管理に着目した評価を行う。
- (2) 歯科医療機関の機能に応じた評価
- ○ 病院、診療所とも外来機能を重視した出来高払いを原則とするが、根管治療等における定型的な部分は定額払いとする。
6.診療報酬点数表の簡素化
- ○ 累次の診療報酬改定の度に診療報酬点数表が複雑になり、医療機関等の請求事務が煩瑣であるとの指摘があることから、レセプト電算処理を推進するとともに、新たな診療報酬体系の構築に当たっては、診療報酬点数表の簡素化を行う。
7.今後の作業の進め方
- ○ 診療報酬体系の見直しに当たっては、医療関係者の技術の適正な評価や医業経営の安定化といった観点等から、新たな評価体系について医療現場の実態に即して客観的かつ十分な検証を行う必要がある。
- ○ このため、各学会や医療関係職種等の専門家で構成する作業委員会を設け、以上の基本的な方針に沿って具体的な点数表の内容を十分に検討することとし、その結果を中央社会保険医療協議会に諮問した上で、平成11年度から逐次実施することを目途に診療報酬体系を見直す。
II.薬価基準制度
1.基本的な考え方
- ○ 我が国の医療費に占める薬剤費比率が、近年度重なる薬価引下げにもかかわらずほとんど下がらない原因として、
- (1) 薬剤の使用量が増えていること、
- (2) 医療機関において処方される医薬品が安価な古い薬から高価な 新薬へ移行する傾向(いわゆる高薬価シフト)があること
- 等が指摘されている。
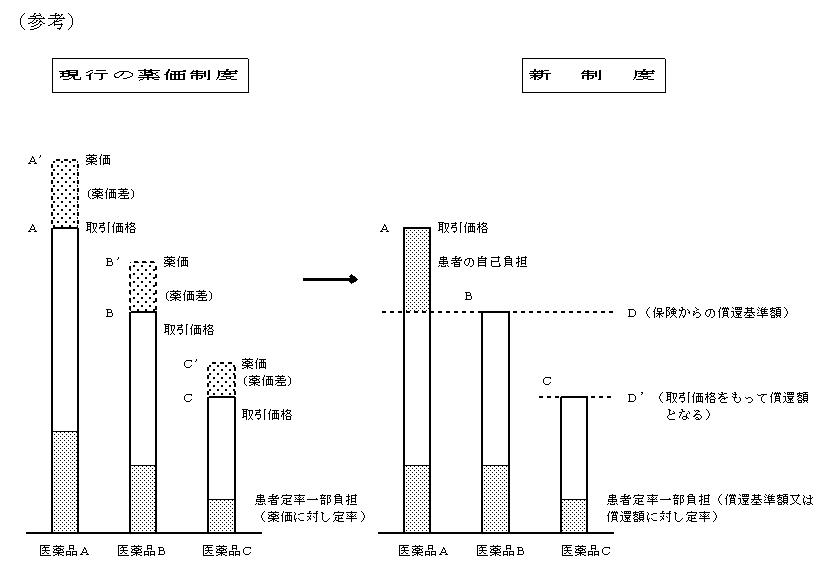
- ○ これらの問題は、現行の薬価基準制度が医薬品の価格を公定価格として定めているために、いわゆる薬価差が発生することに起因するところが大きいとされている。
- ○ このため、医薬品供給の実態に鑑み、薬価基準制度を廃止して、医薬品の価格については市場取引の実勢に委ねることとし、医療保険から償還する基準額は、市場の実勢価格を基本として定める新たな仕組みを導入する。その際の基準額の設定等の手続きについては透明化を図る。
2.新たな仕組み
- ○ 医療保険制度においては、個々の医薬品について従来の薬価基準のような公定価格は定めないこととし、原則として医薬品のグループごとに、市場の実勢価格を基本に医療保険から償還する基準額を定める。
- ○ 医療機関及び薬局(以下「医療機関等」という。)が償還基準額を上回る価格で購入した医薬品については、その上回る額は患者の自己負担とする。また、償還基準額を下回る価格で購入した医薬品については、その購入価格で医療保険から償還する。
- ○ 医療費に対する定率一部負担は、医薬品については上記償還額に対して適用する。新たな仕組みの導入に伴い、今回の健康保険法等の一部改正により導入された薬剤定額一部負担は廃止する。
3.償還基準額の定め方
- ○ 医薬品の間での市場競争を促し、安価な薬剤の使用の促進を図るため、「治療効果が類似し、治療上代替可能な成分」についてグループごとに分類し、同一グループ内では一定の償還基準額を設定する。
- ○ グループの分類、償還基準額の設定及び新薬の取扱い等を審議するため、医学、薬学等の専門家からなる委員会(以下「専門家委員会」という。)を設置し、その手続きを透明化する。
- ○ グループの分類は、同一成分ごとのグループを基本とし、「治療効果が類似し、治療上代替可能な成分」については同一グループとすることを原則とする。
- ○ ただし、画期的新薬や希少疾病用医薬品等については、真に医療に貢献する医薬品の研究開発を促進し、良質な医薬品を確保する観点から、グループの分類に配慮する。
- ○ 償還基準額については、グループに分類された医薬品群の市場実勢価格を基本に、その医薬品群の医療上の有用性、外国薬価、市場規模等を勘案して設定する。
4.医薬品価格の情報提供及び適正な把握
- ○ 国は、患者に対し医薬品に関する適切な情報を提供する必要があることから、専門家委員会が作成する医薬品のグループとその償還基準額、根拠となった市場実勢価格等に関する情報を定期的に公表し、保険者等がこれを活用できるようにする。
- ○ このため、市場実勢価格を適正に把握する観点から、医療機関等及び卸売業者に対して薬価調査の応需義務を課する。
- ○ 医療機関等は、医薬品の償還基準額と実購入額に関する情報を公開するとともに、患者に負担を求める場合には、医師、歯科医師及び薬剤師はその旨を患者に説明し、明細書を発行するものとする。
- ○ 医療機関等における医薬品の実購入額と保険者及び患者に対する請求額との関係を透明化するため、医療機関等における卸売業者の発行する伝票等の保存や、卸売業者に対する立入検査の導入等必要な方策を講ずる。
5.新たな仕組みを実施するまでの経過措置
- ○ 新たな仕組みについては、平成11年度から実施することを目途に見直す。>
- ○ それまでの間においては、現行薬価基準制度の下で、薬価差の縮小、既収載医薬品の再算定等による価格の適正化等、薬剤費の適正化方策を講ずる。
<新薬価制度の図>
III.医療提供体制
1. 基本的な考え方
- ○ 今後、少子高齢化の進展、高い成長が望めない経済などの環境変化の下で、質の高い医療の確保と医療保険制度の安定的運営との調和を図っていくためには、自由開業制や医療機関へのフリーアクセス(患者による医療機関の自由な選択)の基本は維持しつつ、医療機関の機能分担の明確化、過剰病床の削減や医師数の抑制等を通じて、医療需要に見合った適正かつ効率的な医療提供体制の確立が求められる。
- ○ また、質の高い医療を確保するために、患者の立場を重視し、患者と医療従事者との信頼関係を維持しながら、医療に関する情報提供の推進を図っていくことが重要である。
2. 医療機関の機能分担の明確化
- ○ 患者による自由な医療機関の選択を確保しつつ、患者の医療機関への受診の流れを適切に構築するため、医療機関の機能分担の明確化を図る。
- (1) 大病院における外来の集中の是正
- ○ 大病院の外来について、それ以外の医療機関の外来の給付率と差を設けるとともに、入院医療に重点を置いた措置を講ずる。
- (2) かかりつけ医、かかりつけ歯科医の普及、定着
- ○ かかりつけ医、かかりつけ歯科医を支援するため、地域医療支援病院を制度化し、機能の拡充を行う。
- ○ かかりつけ医、かかりつけ歯科医が専門医としても地域住民から信頼を得ることができ、地域住民も医療機関の適切な選択が可能となるよう、専門分野などについて情報公開を推進する。
3. 長期入院の是正と過剰病床の削減
- ○ 入院期間の短縮、社会的入院の是正等を図るため、医療計画上の必要病床数の在り方を見直すとともに、既存の過剰病床に対する適正化の措置を講ずる。
- (1) 急性期病床と慢性期病床(療養型病床群)の区分の明確化
- ○ 現行の必要病床数の算定方式を見直し、急性期病床と慢性期病床とに区分して、医療計画上の必要病床数を算定する。
- ○ 急性期病床については、標準的な入院期間や地域の疾病の状況等を勘案し、慢性期病床については、高齢者の介護に必要な入院・入所施設の整備量等を考慮して算定する。
- (2) 入院医療適正化対策
- ○ 病院の医療従事者の人員配置基準及び構造設備基準を見直し、急性期病床及び慢性期病床のそれぞれにふさわしいものとする。
- ○ 医療機関の開設の許可の在り方を見直し、許可の対象となる病床数を現に勤務している医療従事者数に見合った病床数とする仕組みに改め、病床数の適正化を図る。
- ○ 入院患者が計画的に、かつ、速やかに家庭や社会へ復帰できるよう、退院時期を明確化させた診療計画の策定等の普及、定着を図り、看護を含めた効率的な入院医療システムを確立する。
- ○ 都道府県は、国の策定する指針を参考とし、医療費適正化の観点も踏まえ、病床数の削減及び療養環境の向上、在宅医療の体制整備等を含む病床等の適正化に関する計画を作成する。
4. 医師、歯科医師の数の抑制と資質の向上
- (1) 医師、歯科医師の数の抑制
- ○ 医学部及び歯学部の新たな入学定員の目標を設定し、その削減を推進する。具体的な削減目標については、平成9年度に実施する新たな医師及び歯科医師の需給調査の結果により定める。
- (2) 臨床研修の必修化
- ○ 医師の卒後の臨床研修を必修化する。また、臨床研修の修了を診療を行う医師の要件とし、これに伴い、医師免許制度及び国家試験の見直しを行う。
- ○ 臨床研修中の医師については、その手当が支払われるよう必要な措置を講ずるとともに、人員配置基準の算定の対象としない。
- ○ 歯科医師についても、同様の方向とする。
5.医療における情報提供の充実
- ○ 患者の医療機関への受診の流れを適切に構築しつつ、患者による医療機関の選択を可能とし、適切な医療が受けられるように、医療機関からの積極的な情報提供を推進する。
- ○ 医療の現場において、医療従事者による適切な説明と患者の理解に基づく医療の定着を図るとともに、カルテの情報を患者に提供する。
- ○ 患者による医療機関の選択に資するものについては、できるだけ広告できることとする。
- また、専門医について、認定基準の統一化、明確化を図った上で、広告事項に追加する。
- ○ 病院機能評価事業の一層の充実、普及を図るとともに、公表内容の拡大を図る。
第2 給付と負担の公平
I.医療保険の制度体系
〔第1案〕(制度の一本化による地域医療保険制度案)
1.基本的な考え方
- ○ 国民皆保険制度の実現から30年以上経過し、この間、産業構造、 就業構造の著しい変化、高齢化の急速な進行などに伴い、医療保険 制度の基盤を成す保険集団の在り方についても、公平、公正の観点 に立った見直しが必要となっている。
- ○ 21世紀の少子高齢社会では、地域医療の重視、保健医療と福祉 の連携がますます重要になることから、国民皆保険制度を堅持して いくとの原則に立って、職域保険である被用者保険と地域保険である国保とを統合し、都道府県を単位とする地域医療保険制度とする。
- ○ 今後の高齢化の一層の進行に伴い地域医療体制の充実が求められ るとともに、医療費の動向と密接に関連する医療提供体制の適正化 を強力に推進することも重要な課題である。
医療保険制度の安定的運営を確保していくためには、医療提供体 制の適正化が不可欠であり、このような観点からも、医療保険制度 の運営については、医療提供体制に関する行政の担い手である都道 府県を単位とすることが適当である。
- ○ 高齢者については、その心身の特性等を踏まえ、給付率や公費負担などについて一般の加入者とは別途の取扱いとする。
2.新たな制度の仕組み
- ○ すべての国民(高齢者を含む。)が加入する新たな地域医療保険 制度を創設する。
3.保険者等
- ○(A案)
- 保険者は、市町村とする。
ただし、実質的な財政単位は都道府県とし、原則として同一都 道府県内の市町村においては同一の保険料率となるよう、都道府 県内で財政調整を行う。
- (B案)
- 保険者は、都道府県とする。
この場合、被保険者証の交付などの適用事務、保険料徴収事務 等については、市町村に委託する。
- ○ 年齢構成以外の要因で全国的な水準よりも医療費が高い都道府県 にあっては、適正化努力を促すため、都道府県がその一定部分を負 担する。
- (注)「地域医療提供体制及び医療費適正化に関する計画」の作成
- 都道府県は、国が策定する医療提供体制の適正化に関する指 針を踏まえ、医療費適正化を盛り込んだ地域医療適正化のため の計画を作成する。
4.被保険者
- ○ 被保険者は、各都道府県内の市町村に居住する者とする。
5.保険給付
- ○(A案)
- 3割程度の定率一部負担とする。
ただし、大病院の外来は5割程度の定率一部負担とする。
- (B案)
- かかった医療費のうち一定額までは自己負担とし、これを上回 る部分について保険給付の対象とする。保険給付の対象部分に対 しては、定率の一部負担を適用する。
- ・(A案、B案共通)高齢者については、
- 1割又は2割程度の定率一部負担とするなど、一部負担率に ついて差を設ける。
ただし、一定以上の所得のある者については、一般の加入者 と同一の負担とする。
- ○ 患者の所得に応じた一部負担の償還制度を設けるなど、低所得者 に配慮した措置を講ずる。
6.保険料及び国庫負担等
- ○ 現行の国保の保険料賦課の方式に準じて徴収する。なお、年金収入に対する保険料賦課については、年金受給額を基礎として徴収する。
- ○ 被用者については、事業主が本人の保険料と同額を負担する。
被用者以外の者については、現行の国保における給付費の1/2 国庫負担を改め、本人の保険料と同額を国庫が負担する。
- ○ 高齢者分の医療給付費に対しては、現行の老人保健制度と同様に、 3割程度の公費負担を行う。
7.都道府県間における調整
- ○ 都道府県間における年齢構成の差による医療費格差及び所得格差 については、公平、公正の観点から適切な調整を行う。
8.国及び都道府県の支援
- ○ 災害等に起因する赤字分については、国及び都道府県が保険者を 支援する。
〔第2案〕(被用者保険と国保の二本建て+高齢者別建て案)
1.基本的な考え方
- ○ 国民皆保険制度の実現から30年以上経過し、この間、産業構造、 就業構造の著しい変化、高齢化の急速な進行などに伴い、医療保険 制度の基盤を成す保険集団の在り方についても、公平、公正の観点 に立った見直しが必要となっている。
特に多くの市町村国保においては独立した運営に支障を来してい ることから、国保の保険財政基盤の安定化を図ることが急務となっ ている。
- ○ 被用者保険と国保とでは、所得捕捉の実態に対する国民の意識や 保険料徴収の方法等が異なることなどを勘案し、現行の被用者保険 と国保の二本建て制度とする。>
- ○ 高齢者については、その心身の特性等を踏まえ、給付率や公費負担などについて別途の取扱いとする別建ての制度とする。
2.新たな制度の仕組み
- ○ 医療保険制度は、現行制度と同様、被用者保険と国保の二本建てとする。
- ○ 退職者医療制度は、現行どおり存続するものとする。
- ○ 高齢者の別建て制度は、次の「II.高齢者医療制度」のとおりと する。
3.被用者保険制度
- (1) 保険者
- ○ 現行どおり、政管健保、健保組合、共済組合、船員保険とする。
- (2) 被保険者
- ○ 現行どおりとする。
- (3) 保険給付
- ○(A案)
- 3割程度の定率一部負担とする。
ただし、大病院の外来は5割程度の定率一部負担とする。
- (B案)
- かかった医療費のうち一定額までは自己負担とし、これを上 回る部分について保険給付の対象とする。保険給付の対象部分 に対しては、定率の一部負担を適用する。
- ○ 患者の所得に応じた一部負担の償還制度を設けるなど、低所得 者に配慮した措置を講ずる。
- (4) 保険料
- ○ 被保険者間の保険料負担の公平を図るため、総報酬を基礎とし て保険料を徴収する。
- (5) 各保険者間の調整
- ○ 政管健保、健保組合、共済組合、船員保険間の所得格差に着目 した調整を行う。
- ○ これに伴い、政管健保の国庫補助は廃止する。
4.国保制度
- (1) 保険者等
- ○ 現行どおり、市町村及び国保組合とする。
- ○ 年齢構成以外の要因で全国的な水準よりも医療費が高い都道府 県にあっては、都道府県がその一定部分を負担することについて は、第1案と同じ。
なお、「地域医療提供体制及び医療費適正化に関する計画」の 作成についても、第1案と同じ。
- (2) 保険給付
- ○ 被用者保険と同じにする。
- (3) 保険料
- ○ 原則として現行の保険料賦課の方式と同じ。なお、年金収入に 対する保険料賦課については、年金受給額を基礎として徴収する。
- (4) 都道府県内及び都道府県間等における調整
- ○ 原則として同一都道府県内の市町村においては同一の保険料率 となるよう、都道府県内で財政調整を行う。
- ○ 都道府県間における年齢構成の差による医療費格差及び所得格 差については、公平、公正の観点から適切な調整を行う。都道府 県と国保組合との間においても同様の調整を行う。
- (5) 国庫負担
- ○ 現行の国保における給付費の1/2国庫負担を改め、保険料と 同額を国庫が負担する。
ただし、国保組合に加入している被用者については、事業主が 被用者の保険料と同額を負担することとし、これに相当する国庫 補助は行わない。
- (6) 国及び都道府県の支援
- ○ 災害等に起因する赤字分については、国及び都道府県が保険者 を支援する。
5.被用者保険制度及び国保制度の間における調整
- ○ 被用者保険制度と国保制度との間で、加入者の年齢構成の差によ る医療費格差に着目した調整を行う。
II.高齢者医療制度
1.基本的な考え方
- ○ 少子高齢化の急速な進展の中で、高齢者医療費の効率化、適正化が強く求められるとともに、今日の高齢者の社会的経済的状況等も踏まえ、世代間及び世代内の公平の観点に立った老人保健制度の見直しが必要となっている。
- ○ 高齢者の医療については、心身の特性等を踏まえ、給付率や公費負担などについて若年者とは別途の取扱いを行うこととし、各医療保険制度を通じ公平に高齢者医療費を分担する別建ての制度とする。
- ○ 高齢者は実所得に応じた適正な負担を行うこととするが、それだけで高齢者医療費全てを賄うことは困難であり、公費負担及び世代間連帯の考え方に立った若年世代の負担を求める。
2.新たな制度の仕組み
- ○ 新たな高齢者医療制度は、若年者の医療保険制度とは別建てとし、高齢者が負担する保険料は、全額高齢者医療費に充てる。
- (A案)
- 独立の保険制度とする。
- (B案)
- 市町村が各保険者の共同事業として、高齢者の医療を給付する。
高齢者は国保又は被用者保険に加入するが、その保険料は若年 者の保険料と区分する。
3.対象者
- ○ 70歳以上の者及び65歳以上の寝たきり等の状態にある者とする。
4.保険給付
- ○ 1割又は2割程度の定率一部負担とするなど、一部負担率につい て若年者と差を設ける。
ただし、一定以上の所得のある者については、若年者と同一の負 担とする。
- ○ 患者の所得に応じた一部負担の償還制度を設けるなど、低所得者に配慮した措置を講ずる。
5.保険料
- ○ 全ての高齢者について保険料を徴収することとし、その全額を高齢者医療費に充てる。なお、年金収入に対する保険料賦課については、年金受給額を基礎として徴収する。
6.公費負担
- ○ 公費負担の割合は、現行の老人保健制度と同様に、給付費の3割 程度とする。
7.若年世代負担
- ○ 若年世代の負担は、稼得階層(20〜69歳)の加入者数を基礎として各保険者に按分する。
- (注)各保険者に按分される若年世代負担については、被用者保険間及び国保間それぞれの基準により、所得格差に着目した調整が行われる。
8.医療費適正化のための措置
- ○ 全国的な水準よりも高齢者医療費が高い都道府県にあっては、適正化努力を促すため、都道府県がその一定部分を負担する。
- (注)「地域医療提供体制及び医療費適正化に関する計画」は、高齢者を含めたものとする。
第3 医療費の適正化の推進等
○ 医療制度に対する国民の信頼を確保し、国民が負担している貴重な医療財源を有効に使用するためには、医療費の無駄や非効率を徹底的に排除することが基本であり、医療制度の抜本的改革を進めていくための大前提である。
このような考え方に立って、以下の事項を中心に、適正化等に積極的に取り組むこととする。
- 1.高齢者に対する生活指導等健康づくりの推進
- 2.社会的入院の是正
- 3.外来の重複受診等の是正
- 4.面接審査の導入等による超高額医療費の適正化
- 5.医療費請求の審査の充実
- 6.保険医療機関等に対する指導監査の強化
- 7.中央社会保険医療協議会の在り方についての見直し
- 8.被保険者証のICカード化等情報化の推進
- 9.医薬分業の推進
- 10.傷病手当金等現金給付の在り方について、その機能、年金等他制 度との関連を含めた見直し
問い合わせ先 厚生省保険局企画課
担 当 藤井(内3216)、堀江(内3217)
電 話 (代)[現在ご利用いただけません]
(直)03-3595-2550
 ホームページへ戻る
一覧に戻る
前ページ
次ページ
ホームページへ戻る
一覧に戻る
前ページ
次ページ

 ホームページへ戻る
一覧に戻る
前ページ
次ページ
ホームページへ戻る
一覧に戻る
前ページ
次ページ

 ホームページへ戻る
一覧に戻る
前ページ
次ページ
ホームページへ戻る
一覧に戻る
前ページ
次ページ