効果的な健診・保健指導の事例等について
生活習慣病健診・保健指導の在り方に関する検討会
中間とりまとめ・参考資料 |
| (1−1) |
保健指導と行動変容・生活習慣病予防(津下一代 委員) |
本検討会において健診・保健指導を議論する前に、健診とは行動変容(生活習慣病予防行動)を持続させ、生活習慣病の予防・改善を図るための「入口」であることを再認識する必要がある。
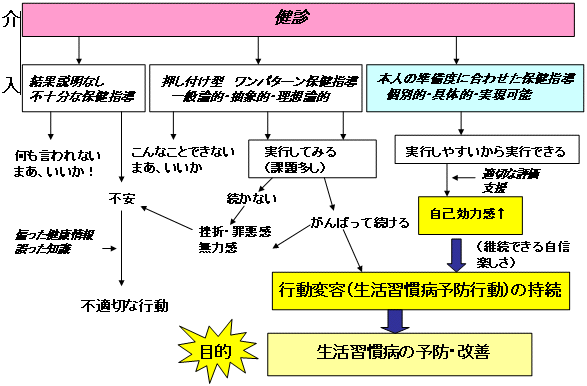
下図に示すように、これまでの保健指導は押しつけ型のものがみられ、本人が実現不可能な課題を与えられ、「できない」という罪悪感に苛まれることもしばしば認められる。また、老人保健事業においては60歳以上の人の90%が異常と告げられ、具体的な解決方法が示されずに健康不安に陥っている人もいる。
健診結果に基づく保健指導は以下の点に留意し、本人が主体的に行動変容に取り組むことを目的としなければならない。
| (本人) |
| (1) |
受診者本人が自身の健康状態を把握する。 |
| (2) |
現在の健康状態につながる原因を具体的に同定し、何故そうなるのか納得できる。 |
| (3) |
自分自身で目標を設定する。 |
|
| (支援者) |
| (1) |
対象者が必要としている適切な情報を提供する。 |
| (2) |
対象者自らが実現可能と思える適切な目標設定を促す。 |
| (3) |
本人のやる気を引き出し、自らの意志で継続できる方法を提示する。 |
| (4) |
適切な評価を定期的に行うことにより、自己効力感、継続意欲を高める。 |
|
保健指導と行動変容・生活習慣病予防(受診者の立場に立って)
| (1−2) |
「健康度評価簡易コース問診」の紹介(津下一代 委員) |
あいち健康プラザの運動施設の来訪者に対し、簡易健康チェックを行っている。健診ほど重装備ではないが、10−15分の記入問診形式で、生活習慣を振り返り、健康課題を発見し、気軽に尋ねられる場所となっており、ポピュレーションアプローチの一種として機能している。
| (2) |
「予防医学のストラテジー 〜ハイリスク・ストラテジーとポピュレーションストラテジー〜」(水嶋春朔 委員) |
健康日本21の基本戦略の中の「対象集団への働きかけ」として「高リスクアプローチと集団アプローチ」が掲げられている。この「集団アプローチと高リスクアプローチ」はすなわち「ハイリスク・ストラテジーとポピュレーションストラテジー」と捉えることができる。(図1)
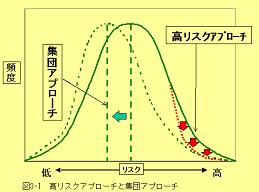 |
「集団アプローチと
高リスクアプローチ」
II
「ハイリスク・ストラテジーと
ポピュレーション・ストラテジー」 |
|
健康日本21 総論
第3章 基本戦略
第2節「対象集団への働きかけ」
「2.高リスクアプローチと集団アプローチ」 |
|
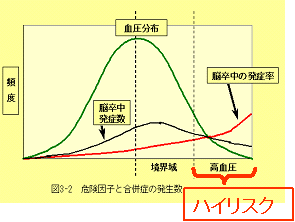 |
図 1
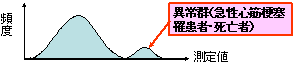
ある集団を正常群と異常群に分割すること(2分法)ができればハイリスク・ストラテジーを重視すべきだが、実際には連続分布している集団を任意の「カットオフポイント」をきめて、異常と正常のカテゴリーに分割しており、ここに2分法の限界がある。(図2)
分布のパターン
| ● |
正常群と異常群は分割できる(2峰性) |
⇒ |
ホント? |
| ● |
連続分布を任意の「カットオフポイント」をきめて、2分法のカテゴリーに分割している(ホントは1峰性)
|
|
図 2
例えば、血清総コレステロール値と冠動脈疾患との関係をみると、罹患者、死亡者の内訳はハイリスク群2割、境界域群3割、正常高値群4割となっており、小さなリスクを負った大多数の集団から発生する患者数は、大きなリスクを抱えた少数のハイリスク集団からの患者数よりも多い。従って、2分法を踏まえたハイリスク・ストラテジーのみでは小さなリスクを負った多数の集団への対策が不十分となる。
そこで、小さなリスクを負った大多数の集団にポピュレーションストラテジーを行うことにより、集団全体の分布をシフトさせ、全体の罹患数、死亡数を減少させることが期待できる。(図3)
ポピュレーション・ストラテジーでは
全体の罹患数、死亡数を大幅減少 |
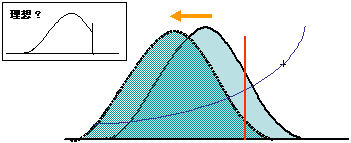
集団全体の分布をシフトさせる
| → |
ハイリスク、境界域、正常高値の減少 |
| → |
全体の罹患数、死亡数の大幅減少 |
|
| (水嶋春朔:地域診断のすすめ方:根拠に基づく健康政策の基盤、医学書院、2000)
|
図 3
以上より、生活習慣を改善するには個人の情報・知識・態度に対するハイリスク・ストラテジーと、生活習慣の改善を促進する環境を整備するポピュレーションストラテジーを組み合わせることが重要で、大きな効果が得られると考えられる。すなわち、健康チェックは集団全体をカバーするポピュレーション・アプローチの手法としての活用も考慮することが有用である。 |
| (3) |
「実効性ある保健事業の可能性 〜職域保険者の事例に基づいて〜」
| (古井祐司 氏 (東京大学医学部附属病院健診情報学講座)) |
|
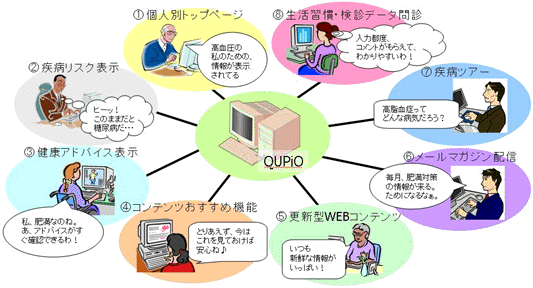
生活習慣改善指導プログラムとして、6ヶ月間に管理栄養士など専門職との3回の個別面接のほかインターネットや手紙での連絡を通し、個別の問題解決プランを作成し、目標の実行のサポートと評価を行った。この結果、生活習慣病に関連する主な健診項目(体重、T-Chol、HDL、TG)について63.6%-100%の改善がみられたほか、医療費についても非実施群に比べ医療費増加が16%抑制された。しかし、単年度で費用対効果を明らかにするには十分と言えず、長期的な視野からの効果が期待される。
個人別トップページを中心に健診データや問診データを入力することにより、個別に健康教育・アドバイスが表示される他、将来予測を示す機能を備える等の工夫を行っている。個人の特性に合わせた健康チェック、情報提供、健康維持・改善に取り組む動機付け支援までの包括的なプログラムを提供することが有用と考えられる。
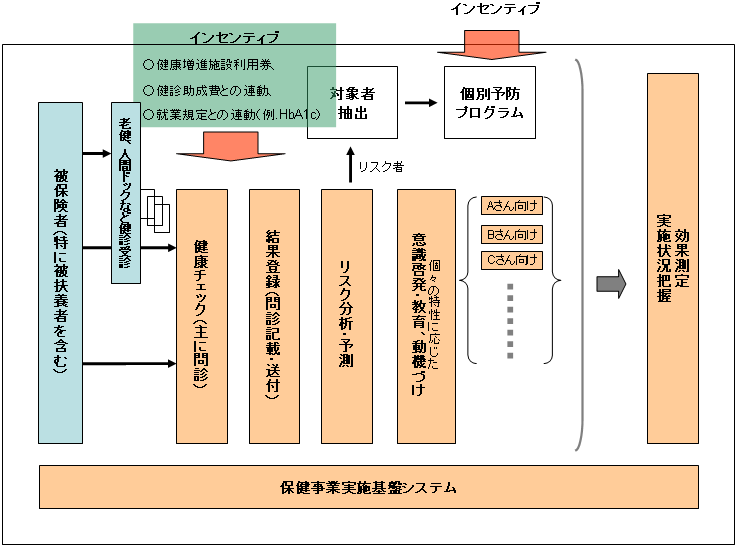
下図のようなモデル事業を進めることが有効と考えられ、単に健診の受診を促すだけではなく、健康チェックや予防プログラムの参加に健康増進施設利用券や健診助成費との連動等のインセンティブを加え手法もポイントのひとつとなる。
| (4) |
メタボリックシンドロームの概念を導入した健診・保健指導の実施について
〜健康尼崎市職員21を例に〜
(野口 緑 氏 (尼崎市市民局国保年金課健康支援推進担当))
|
平成12年より尼崎市職員約5000人を対象とし、合理的・効率的な健診・保健指導を目的とした「健康尼崎市職員21」が実施された。これは現状分析から健康管理戦略を打ち出し、エビデンスに基づいた対象者の明確化と、自分の体のイメージが湧くための健康支援相談をテーマとしている。
| < |
現職死亡原因、治療中の疾患名、医療費、健診結果の現状分析> |
| (1) |
現職死亡原因、長期病休原因いずれも循環器疾患が2割を占めている。 |
| (2) |
虚血性心疾患、脳血管疾患にて治療中の職員が多く、いずれも高血圧・高脂血症・糖尿病・肝疾患を合併していることが多い。 |
| (3) |
レセプト分析の結果、高額医療費は循環器疾患による者が中心であること、高額療養継続者 の第1位は人工透析患者であること、糖尿病の治療中男性職員の初診は40〜50歳代が多いことが判明。従って、有所見が現れ対策が必要となるのは30代と考えられる。 |
| (1) |
健康課題を脳・心臓疾患の予防に焦点を当てた。 |
| (2) |
集団全体を健診結果をもとに、そのリスク個数(メタボリックシンドロームの観点を重視)と血圧値などから序列化し、緊急度に応じた健康教育・相談の時期、方法を選定した。また序列化させることにより対象者の人数を具体的に把握することで、業務量を割り出すことができた。 |
| (3) |
健診の内容は血管変化の進行に焦点を当てたものに内容を拡充し、保健指導においては研修会・個別健康相談を通して「今後の見通しがもてること」「自分の血管や血液状態がイメージできること」を目標とした。 |
| (1) |
現職死亡(循環器疾患)の減少・・・心疾患による死亡者数が実施前4年間(H8〜H11年度)5名であったのが、実施後4年間(H13〜H16年度)は0名となった。 |
| (2) |
休職者数の減少・・・循環器疾患による休職者数が実施前(H11年度)9名であったのが、実施後(H16年度)3名に減少。傷病手当金は実施前(H11年度)16,565千円が、実施後(H13年度)8,807千円に減少。これは健診の費用と比べても効果的といえる。 |
| (3) |
医療費・・・H11年度とH13年度を比較すると、本人医療費は一人あたり△1,707円、高額医療費は職員全体で△5,000千円の減額が認められ、継続により中長期的な結果として、さらなる医療費の適正化が見込まれた。 |
| (4) |
今回、ハイリスクアプローチを行うことにより職場への意識改革、すなわち職場全体へのポピュレーションアプローチへ間接的につながった可能性がある。 |
| (5) |
個別健康支援プログラムの長期効果と医療費への影響
〜岩手県矢巾町の経験から〜 (岡山 明 委員) |
平成14年より開始した健康支援プログラム開発と実施評価を健康指標と医療費から行う「国保ヘルスアップモデル事業」は、全国33市町村が独自のモデル開発を行ってきた。その一例として岩手県矢巾町を紹介する。
老人保健事業個別健康教育を骨格として集団指導とグループワークを組み合わせており、特徴として6ヶ月の重点支援と3ヶ月毎の個別面接でのフォロー、生活習慣の系統的アセスメント、対象者の意欲を生かすアドバイス、特別の施設を必要としないプログラム等を提供している。
六ヶ月重点支援の流れ
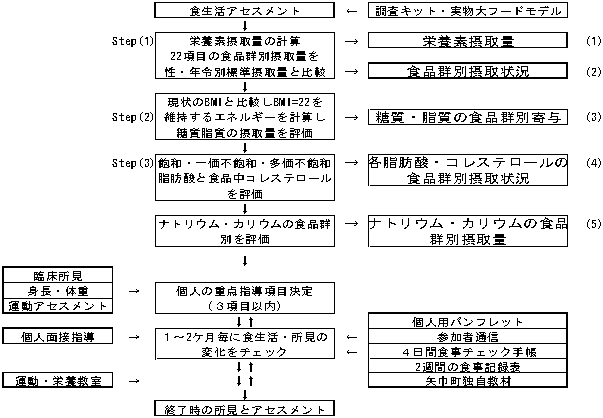
| (1) |
高血圧・・・ |
重点支援群においては測定値が有意に低下。 |
| (2) |
高脂血症・・・ |
重点支援群においては測定値が有意に低下。 |
| (3) |
医療費・・・ |
63才未満の重点支援群は通常群に比べ外来件数と外来総医療費において、有意に減少した。総医療費においてはいずれの年齢層でも有意差はみられなかった。また医療費へ影響を与える要因を分析すると、年齢が高いこと、投薬中であることが関連していた。また支援の有無により薬剤医療費、外来総医療費が抑えられることが明らかとなった。 |
保健事業には医療費指標の重視や、受診行動の把握など保険者の特性を活かした内容を創意工夫することが期待され、その取り組みのポイントとしてはハイリスク者を確実に対象とし、適切に支援を行うことが重要である。
課題として、人材、予算の確保、時間的余裕の少ない人、意欲のない人へのアプローチ、健康診断結果を確実に保健指導に結びつけることと、等があげられる。
| (6) |
生活習慣病の発症予防と保健指導効果に関する総説 (太田壽城 委員) |
生活習慣病は「食習慣、運動習慣、休養、喫煙、飲酒などの生活習慣が、その発症・進行に関与する疾患群」と定義されている。ここでは運動やライフスタイルと生活習慣病との関連の検討結果、医療費との検討結果を紹介する。
| (1) |
身体活動が高血圧、糖尿病、高脂血症の発症に与える影響を、従業員数約10000人の企業を対象に約3年間のコホート研究により検討した結果、高血圧新規発症の相対危険度は、定期的な運動継続者で運動無しに比べ0.78、高血糖新規発症の相対危険度は0.73と低下がみられた。
|
| (2) |
肥満、高血圧、高脂血症と糖代謝異常に対する2ヶ月の運動指導の効果を20〜69歳の男女172人について、指導前と指導1年後の検査成績の変化を調べた結果、BMI、血圧、HDL、T-Chol、フルクトサミンは指導前より大きく改善した。
|
| (3) |
愛知県総合保健センターの4ヶ月の減量教室を受講した約450人のうち、284人について摂取エネルギー量、歩数、体重減少量との関係を検討した。エネルギー摂取量は1500kcal/day、歩数は1日1万歩を目標とした。目標以上のエネルギー制限、歩数の増加をした群では5.2kg減量する一方で、いずれも目標に達しなかった群では3kgの減量にとどまった。
|
| (6) |
1994〜1997年に市町村での健診を受診した女性603名について食生活に関する質問と検査値の関係を検討した結果、BMIは「食べるのが早い」「夜食をよく食べる」「食事を腹一杯食べる」者が有意に高い値を示した。空腹時血糖は「夜食をよく食べる」者が有意に高い値を示した。収縮期血圧は「味付けが濃い」「食べるのが早い」者が有意に高い値を示した。
|
| (7) |
健康運動指導士会が全国の男女2400人を対象にアンケート調査を行った結果、運動を始めた動機に関しては「その運動に興味があった」、「ストレス・疲労解消」、「太った」、「健康・身体に不安」、「時間的余裕」など様々であった。一方、運動習慣の継続理由として「運動が好き」、「充実感がある」、といった運動そのものに対する好感のほか「健康になった」、「ストレス対策」、「技術的向上が楽しい」など運動の効果の実感があげられた。
|
| (8) |
健保組合員(約10000名)に対して1991年より体力測定、及び運動指導を行いその効果の経済的評価を行った結果、傷病手当金の件数、日数は1994年から減少、年間総額は1994年から減少したが1995年から微増した。また医療費の格差指数は1992年から減少傾向が見られた。
|
| (9) |
ある村において出張人間ドックを昭和56年より開始し、その経済的な効果と費用について検討した結果、老人の合計の医療費は平成元年から明らかな減少がみられ、健診受診者全員分の健診費用と老人における医療費の効果を比較すると医療費の減少の方が健診費用より大きくなっていることが明らかとなった。 |