「高齢者リハビリテーションのあるべき方向」構成

| ○ | 最近の軽度の要介護者の増加を踏まえ、介護予防・リハビリテーションの確立が急務。 |
| ○ | 平成17年国会提出予定の介護保険法の改正法案及び平成18年4月実施予定の介護報酬改定(診療報酬改定も同時期)において対応すべく、研究会を設置。 |
| ○ | 昨年7月以来、7回にわたり研究会を開催し、本年1月末に中間報告書をとりまとめた。 |
| ○ | 高齢者のリハビリテーションに関係する各分野の専門家、利用者、メディアから20名の委員が参画。 |
| ○ | 今回の報告書は、これからの高齢者リハビリテーションの方向性を示したものであり、今後、具体化に向けて老健局において、さらに検討する。(研究事業等を実施) |
| 青井 禮子 | (社)日本医師会常任理事(第4回〜第7回) | ||
| 石神 重信 | (社)日本リハビリテーション医学会常任理事 | ||
| ○ | 上田 敏 | 日本障害者リハビリテーション協会顧問 | |
| 大川 弥生 | 国立長寿医療研究センター老人ケア研究部部長 | ||
| 太田 睦美 | (社)日本作業療法士協会保険部部員 | ||
| 越智 隆弘 | 国立相模原病院院長 | ||
| 柏木 知臣 | 全国脳卒中者友の会連合会副会長 | ||
| 川越 雅弘 | 日本医師会総合政策研究機構主席研究員 | ||
| 木村 隆次 | 全国介護支援専門員連絡協議会会長 | ||
| 小宮 英美 | NHK解説委員 | ||
| 齊藤 正身 | 全国老人デイ・ケア連絡協議会会長 | ||
| 坂井 剛 | (社)日本歯科医師会常務理事 | ||
| 正林 督章 | 島根県健康福祉部次長 | ||
| 鈴木 隆雄 | 東京都老人総合研究所副所長 | ||
| 西島 英利 | (社)日本医師会常任理事(第1回〜第3回) | ||
| 浜村 明徳 | 日本リハビリテーション病院・施設協会会長、 (社)全国老人保健施設協会常任理事 | ||
| 備酒 伸彦 | 兵庫県但馬県民局但馬長寿の郷地域ケア課主査 | ||
| 藤田 郁代 | 日本言語聴覚士協会会長 | ||
| 山口 武典 | 国立循環器病センター名誉総長 | ||
| 山崎 摩耶 | (社)日本看護協会常任理事 | ||
| 吉尾 雅春 | (社)日本理学療法士協会神経系研究部会部長 | ||
| (敬称略、五十音順、○は座長) |
| 2002(平成15)年 | |||||||
|
7月10日 |
第1回研究会
|
||||||
| 8月21日 | 第2回研究会
|
||||||
| 9月18日 | 第3回研究会
|
||||||
| 10月29日 | 第4回研究会 ○ 論点整理 |
||||||
| 11月17日 | 第5回研究会 ○ ヒアリング及び報告書骨子討議
|
||||||
| 2004(平成16)年 | |||||||
| 1月15日 | 第6回研究会 ○ 中間報告書(案)討議 |
||||||
| 1月29日 | 第7回研究会 ○ 中間報告書とりまとめ |
||||||

| 高齢者リハビリテーションの現状と課題 |
| ○ | 最も重点的に行われるべき急性期リハビリテーション医療が不十分である。 |
| ○ | 長期間にわたる効果が明らかでないリハビリテーション医療が行われている。 |
| ○ | 医療から介護への連続するシステムが機能していない。 |
| ○ | リハビリテーションとケアとの境界が明確に区別されておらず、リハビリテーションとケアが混同して提供されている。 |
| ○ | 在宅リハビリテーションが不十分である。 |
| ○ | 死亡の原因と要介護状態の原因疾患とは異なる。
| ||
| ○ | 軽度の要介護者が増加している。
| ||
| ○ | 介護予防の効果があがっていない。
| ||
| ○ | 高齢者の状態像に応じた適切なアプローチが必要。
|
| 要介護状態の原因疾患 |
| ○ | これまでの予防対策は主として、がん、心疾患などの死亡の原因となる生活習慣病の予防が中心。 |
| ○ | 今後、介護の問題を考える場合は、死亡の原因と要介護状態の原因が異なることを踏まえた予防対策が必要。 |
| 65歳以上の死亡原因と要介護の原因 | |
死亡原因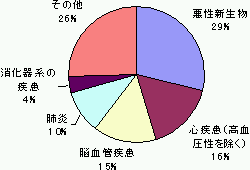 |
要介護の原因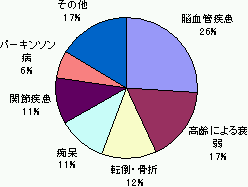 |
資料 人口動態統計及び国民生活基礎調査(2001年)から65歳以上高齢者について作成
| ||||||
| 男女別にみると、男性の場合は脳卒中が約43%を占めるが、女性の場合は原因が多様で、衰弱、転倒・骨折、関節疾患を併せた割合は約46%となっている。 |
|
| 年齢階級別にみると、65歳以上75歳未満の前期高齢期は、脳卒中が多いが、75歳以上の後期高齢期は、衰弱、転倒・骨折が多くなっている。 |
|
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
| 高齢者リハビリテーションの3つのモデル |
| ○ | これまで、わが国の予防や医療・介護のリハビリテーションは、歴史的に脳卒中のように急性に生活機能が低下するものを中心に実施。 | |||||||
| ○ | 廃用症候群のように徐々に生活機能が低下するものや痴呆についての対応がこれまでは不十分。 | |||||||
| ○ | 高齢者の態様に応じた、以下の3つのモデルの対策が必要。
|
脳卒中モデル(脳卒中・骨折など)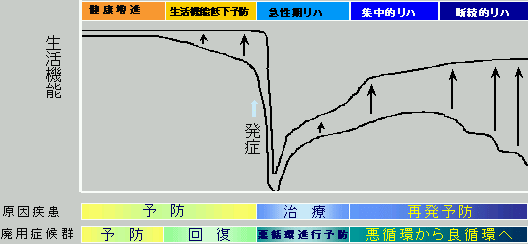 |
|
| 廃用症候群モデル (廃用症候群、変形性関節症など) 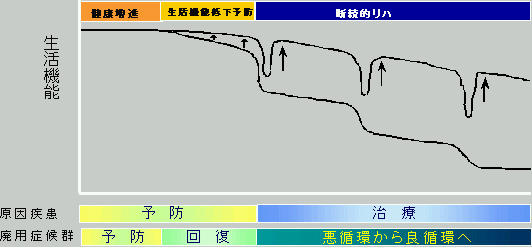 |
|
| 高齢者リハビリテーションの実施方法 |
| ○ | 疾患の発症直後の急性期に治療と並行して実施。 急性期の医療機関において、脳卒中発症直後から原疾患の治療と並行して、早期離床などのリハビリテーションを実施。 |
| ○ | 必要な時期に短期間に集中して実施。 急性期の医療機関において、原疾患の治療が終了した者について、回復期リハビリテーションや介護老人保健施設において、在宅復帰を目指した短期間の集中的なリハビリテーションを実施。 |
| ○ | 必要な時期に期間を限定して、計画的に実施。 在宅の骨関節疾患を持つ者の生活機能の低下が軽度である早い時期から、期間を定めて、リハビリテーションを計画的に実施。 |
| 高齢者リハビリテーションの基本的な考え方 |
| ○ | 脳卒中モデル、廃用症候群モデル、痴呆高齢者モデル |
| ○ | 過度の安静、過剰な介護は、廃用症候群を惹起させる危険。 |
| ○ | 今後は、「つくられた歩行不能」、「つくられた家事不能」の予防が重要。 |
| ○ | 高齢者の生活機能は、これまで生活してきた地域で培われてきており、生活機能を向上させるリハビリテーションは住み慣れた地域において提供されることにより、大きな効果が期待できる。 |
| ○ | 在宅での生活を想定し、実生活に近い環境でのリハビリテーションを提供。 |
| ○ | 個別性や個性を的確に把握し、画一的でない、その人にあった適切なリハビリテーションを提供。 |
| ○ | 高齢者本人の積極的参加を促し、自己決定権を尊重。 |
| ○ | ひとりひとりの状態に応じ、個別的な計画を作成し、目標定め、期間を設定し、計画的にリハビリテーションを実施。 |
| ○ | 計画は、定期的に評価され、必要に応じて修正・更新。 |
| ○ | 地域においてリハビリテーション提供体制を確保。 |
| ○ | 必要なリハビリテーションが、予防、治療の段階から切れ目なく、一体的に提供。そのための連携、分担、チームアプローチを整備 |
| ○ | どこに行けば適切なリハビリテーションが受けられるかについて、国民が知ることができる体制づくり。 |
| ○ | リハビリテーションプログラムや技術の質的向上。 |
| ○ | リハビリテーション技術の研究の積極的な推進。 |
| ○ | 利用者を中心として総合的に提供するために住み慣れた地域での基盤整備。 |
| ○ | リハビリテーション専門職の育成と連携を重視した養成。 |
| 現行サービスの見直し |
予防、医療、介護は断片的でなく、総合的に提供されるべき。
1.介護予防の強化| ○ | 要支援、軽度の要介護者のサービス内容とマネジメントシステムの見直し。 |
| ○ | 急性期治療と並行したリハビリテーションの強化。 |
| ○ | 医療におけるリハビリテーションの位置づけの見直し。(保険医療機関及び保険医療養担当規則の見直しの検討) |
| ○ | 訓練室中心から居室中心のリハビリテーションへ |
| ○ | 病棟・居室等の設備は、実生活に近い環境へ |
| ○ | 自宅での自立支援を促進するために量的に拡充。 |
| ○ | 言語聴覚士の位置づけ。 |
| ○ | リハビリテーションの効果について評価を行う。(通所介護と同様の機能のものの見直し) |
| ○ | 目標を設定し、期間を定めて計画的に実施。 |
| ○ | ショートステイ利用中の要介護度悪化の防止。 |
| ○ | 導入プロセスへのリハビリテーション専門職の関与など、総合的な適正化方策の推進。 |
| システムと基盤整備 |
| ○ | 地域リハビリテーションシステム
|
| ○ | 必要な基盤整備
|
| 国民と専門家に求められること |
| ○ | 地域社会の構成員である国民ひとりひとりがリハビリテーションについて、理解を深めることが重要。 |
| ○ | 生活機能低下をいち早く把握して、自ら積極的にリハビリテーションを行う。 |
| ○ | 予防、医療、介護にかかわる専門職は、リハビリテーションについて、十分に理解することが求められる。 |
| ○ | 特に、かかりつけ医、介護支援専門員、保健師等の役割は重要。 |
| ○ | 今後の専門職の教育にリハビリテーションの考え方を十分に反映させていくことが必要。 |